第1回 薬剤師塾Q&A
第 9回 基礎から学ぶ薬剤師塾(2022年1月4日) アンケート結果
1月4日の講演『透析患者の薬①~基礎編 病態と薬物療法~』はひどい出来でした。大変申し訳ありませんでした。1回目の「薬剤師とは?」もかなり時間が押して、 ひどい内容でしたが、今回も準備不足がたたり、詰め込みすぎて無駄な話題も多かったため論点が絞れなかったと反省しています。
ひどい内容でしたが、今回も準備不足がたたり、詰め込みすぎて無駄な話題も多かったため論点が絞れなかったと反省しています。
アンケートで「18時開始が早すぎる」という意見が多くみられました。次回は日時が決まっておりますので、変更できませんが、次々回からは18:30開始または土曜日の13時開始というオプションを提案したいと思います。皆様のご意見によって3月から開始日時の変更を考えてみたいと思います。
また、スライド資料を配布してほしいという方が多いのですが、これは勘弁してください。1つの理由は以前、皆さんの理解向上のため、講演会で事前にPDFを配布していたのですが、平田オリジナルの図表を無断盗用する方が少なからずいます。学会で明らかに平田が作ったスライドのPDFから切り取ってそのまま盗用する人、雑誌社などから依頼された総説論文で、そのまま盗用する人、少しだけ修飾して盗用する人が後を絶ちません。このブログで公開した図を改変して使用する場合も、せめて引用論文くらいには入れてほしいと思います。とはいえ、私自身は薬剤師塾で使っている写真や図表はできるだけ、iStockなどから購入しているのですが、NETで拾ってきた写真や図表やイラストを薬剤師塾で使わざるを得ないこともあるのですから、文句は言えたものではないのですが、引用先は記載するようにしています。近年、このようなNETで拾ってきた写真や図表を配布することも問題になってきておりますことをご理解していただければと思います。
第1回 薬剤師塾Q&A「透析患者の薬① ~基礎編 病態と薬物療法~」
Q.今回の内容とはかけ離れていますが、リコモジュリンⓇは重篤な腎機能障害で減量との記載があります。目安にする投与量をご教授いただければ幸いです。
A.リコモジュリンⓇの添付文書によると常用量は「1日1回380U/kgを約30分かけて点滴静注する。重篤な腎機能障害のある患者には、患者の症状に応じ、適宜130U/kgに減量して投与すること」となっています。
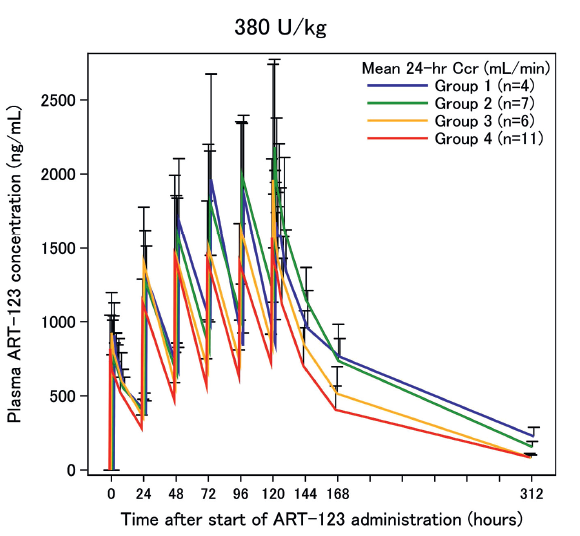
この根拠として添付文書では尿中未変化体排泄率73.6%と高いための減量基準だと思いますが、Hayakawaら1)は組換えヒト可溶性トロンボモジュリン(ART-123)を腎機能正常者から末期腎不全まで腎機能の異なる患者に380U/kgを投与しても血清ART-123濃度は末期腎不全でも腎機能正常者でも差がなく(右図)、忍容性も高かったことを報告しています。
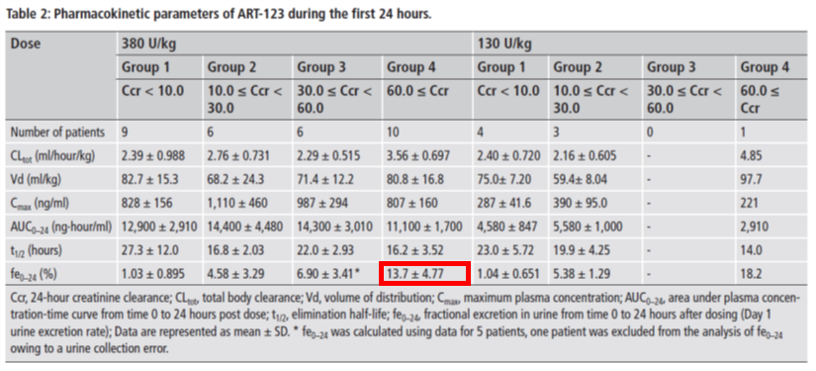
その結果の表(下の表)から腎機能正常者に常用量を投与した際の24時間の尿中未変化体排泄率は13.7%となっています。ただし半減期が16.2時間なので、この値はやや過小評価になりますが、添付文書の尿中未変化体排泄率73.6%は明らかに高すぎます。MW52,124Daと高いので、糸球体基底膜を70%以上もすり抜けられないのでは?という疑問も生じます。おそらくART-123だけではなく、そのフラグメントのペプチドも一緒に測定していたためではないかと考えられます。悩ましいのはこのような報告が出ても、日本の添付文書は変わらないことです。長くなりましたが、答えは「リコモジュリンⓇは腎機能低下患者でも減量する必要なく1日1回380IU/kg, 30分点滴で構わない」です。
日本腎臓病薬物療法学会の出版している日腎薬誌の特別号、いわゆるグリーンブックはこれらのことがすでに記載されています。このグリーンブックは2年に1回の改訂で、今年の春に発行されますが、学会会員はこれとポケットブック(現行版3,960円)が無料で郵送されますので、学会の会計年度の9月1日以前、つまり8月までに入会されれば、大変お得です。
1)Hayaawa M, et al: Thromb Haemoast 117: 851-859, 2017
Q.CRRTの用量について質問に答えていただき、ありがとうございました。各国のCRRTによるクリアランスと薬用量で比例計算などで参考量を求められればと思い、質問させていただいたのですが難しいのですね。また、改めて勉強していこうと思います。勉強不足で見当違いな質問をしてしまったかもしれませんが、少しずつでも成長していければと思います。これからも、よろしくお願いします。
A.CRRTとは持続的腎代替療法、日本ではCHDFのことですね。皆さんも悩んでいる問題だと思いますが、ただ1人、質問していただき、心より感謝申し上げます。僕が目指している薬剤師塾は一方向性の講演会ではなく、「塾」ですから、本当にわからないことをぶつけてほしいし、それをみんなで話し合うような熱い討論ができれば理想的だと思っています。前々回の薬剤師塾「初めての学会発表から博士号取得までの道」で、言わせていただきましたように(スライド)、講演会を視聴するとき「1受講者であっても講演会は演者との戦いの場と思え」、僕は40歳以降、臨床薬剤師としてはとても遅いスタートでしたが、こんな心がけで講演会に臨むことによって速やかに実力をつけることができました。「薬剤師塾」も学会も、勉強会も講師だけじゃない、皆さんと一緒に創るもの、「講師がつまらなかったら、ディスカッションで盛り上げてやる」くらいの気持ちをもっていただきたいと思っています。

Q.糖尿病患者さんへの服薬指導に悩みます。自覚症状はないし、薬飲んでいるからと、食改善しない。透析になると、辛いんですよとつい言ってしまいたくなります。どのように指導したら良いでしょうか?透析前の方が食事制限がキツいとは、驚きでした。
A.透析導入前には様々な電解質異常、尿毒素の蓄積による尿毒症症状が現れやすくなるため、食事制限は非常に厳しいです。透析導入すると電解質異常、尿毒症症状は透析によって是正されて、軽減しますので、食事制限ははるかに楽になります。リン制限はたんぱく制限につながりますので、栄養状態の悪不良な高齢透析患者に強いるのは栄養不良で予後を悪化させるだけでなく「生きる楽しみも奪う」ことになります。
保存期に「疲れやすくて何もしたくない、食欲もない」という方が透析導入後に「頭がしゃきっとして倦怠感がなくなって、すごく元気になった。こんなことなら早く透析していたらよかった」という声を何度も聞いたことがあります。若年の慢性腎炎の方ではこのような方がほとんどですが、糖尿病で高齢者の方ではこのような目覚ましい改善が得られるとは限らないのが現実です。でも患者様の希望を失わせるような服薬指導をしていると「透析なんてしたくない、透析するくらいなら死んだ方がましだ」という辛い患者様を増やしてしまいます。
透析導入だけではありません。早期のCKD患者様には「CKDが進行すると心筋梗塞や脳卒中で突然死する危険性が高いです。低下した腎機能は元にもどらず、低下すれば早死にします。厳しい塩分・蛋白制限をしなくては・・・
腎機能が悪くなると一生、透析を続けなければなりません。」なんて間違いではありませんが、患者様を暗くして生きる喜びを奪ってしまう服薬指導です。
僕は「軽度の蛋白尿が早期発見できてよかったですね。これからの治療、頑張りましょう!」とかARBなど(今だったらSGLT2阻害薬も)が投与されたら「この錠剤を1日1錠飲のむだけで蛋白尿を少なくして、腎臓が悪くなるのを防げます。しかも心筋梗塞や脳卒中になるのも防いでくれます。月に1回必ず受診すれば一病息災でかえって長生きできるかもしれませんね」という明るい服薬指導を心がけていました。

Q.CHDFの場合、濾液流量が日本の速度より早い場合、それに合わせて腎機能を考え、尿量を足して考えれば良いんでしょうか?
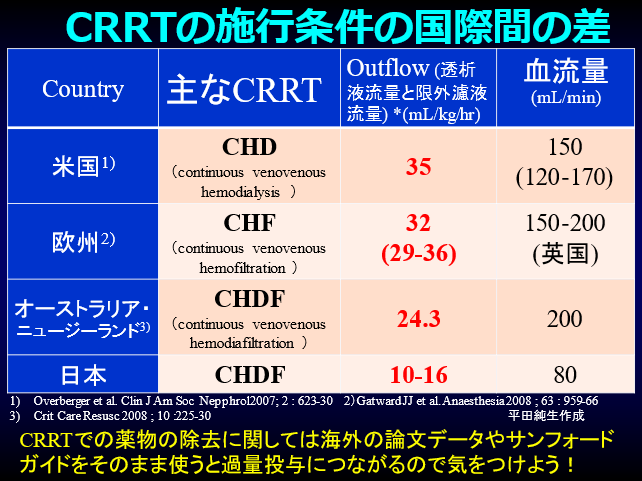
A.サブラッドⓇを置換液+透析液として使用したCHDFの場合、ほぼ血清濃度と同じ廃液が得られます。だからCHDF自体のクレアチニンのクリアランス(CCr)は濾液量(廃液量)と等しくなります。20L/日の廃液が得られたとするなら、CCr 20L/日=13.9mL/minになります。患者様の腎機能が実測CCrで30mL/minであれば(若干血清Cr値がCHDFで低めになりますが、そこは大目に見ても問題ありません)、この患者さんに腎排泄性の薬物を投与する場合、30mL/min+13.9mL/minで43.9mL/minの患者様の投与量を投与すればよいことになります。
海外のCRRTはサブラッドⓇの代わりに透析液を浄化して大量置換をしていますので、これらの報告は参考にしない方がいいです(スライド)。
Q.HDFはHDに比べ、実際どのくらい行われてるのでしょうか?質問意図がずれたら申し訳ありません。
A.いえいえ、非常に良い質問です!HDFは2016年のオンラインHDFの保険適応とともに患者数が伸びています。2020年末の調査によると全透析患者34.8万人に対し、16万人近くがHDF患者です(2015年は44,527人なので5年間で3倍以上です!)。そのうち11.1万人がオンラインHDFをやっています。オンラインHDFではサブラッドⓇを使わず、浄化した透析液を大量に使って大量の濾過を行いますので、大きい分子量のものが除去されやすく、痒みやイライラが、不眠など様々な尿毒症症状が消失し、様々な合併症が改善しやすいといわれていますので、患者数が増えているのはうなづけます。
Q.透析導入前は必ずクレメジンⓇを使用されているのでしょうか
A.必ずしも処方されていません。クレメジンⓇについてはCAP-KD試験というRAS阻害薬服用のSCr<5mg/dLの460人を対象に56週間のRCTの結果が2009年に報告されました。エンドポイントは透析導入、腎移植、死亡、SCrの2倍化またはSCr6mg/dL到達としましたが、1次エンドポイントで差が認められませんでした1)。この結果からクレメジンⓇの処方率は上がっていないと思われます。クレメジンⓇカプセルというのみにくい製剤を使用したため、アドヒアランス不良があったのかもしれませんが、クレメジンⓇ群はeGFRの低下率を有意に遅延したという結果も得られています。
1)Akizawa T, et al: Am J Kidney Dis 54: 459-467, 2009
Q.透析患者でカルニチンが欠乏した場合に、食物からの摂取には限界があり、カルニチン補充療法になるかと思いますが、カルニチンの投与期間の目安はあるでしょうか?ご教授いただくと幸いです。
A.カルニチンは羊肉、乳製品などの動物性食品に多く含まれます。確かにわが国の透析患者さんは平均年齢約70歳と高齢化は著明で肉をたくさん食べられないでしょうから、欠乏すれば補充する必要があると思います。カルニチンは長鎖脂肪アシル補酵素A(CoA)エステルを筋細胞のミトコンドリアに輸送するために必要で、欠乏すると低血糖、筋壊死・ミオグロビン尿・脂質蓄積性ミオパチー、筋肉痛、脂肪肝、心筋症を伴う高アンモニア血症を引き起こすことがあり、透析患者ではESA抵抗性貧血などの原因になるとされています。投与期間の目安については分かりかねますが上記の症状がないのに、漫然と投与を継続すべきではありません。アシルカルニチン/遊離カルニチン比(AC/FC)が正常では≦0.25ですが、>0.4 の場合は二次性カルニチン欠乏症として投与継続の判断としてもよいかもしれません。
薬剤のエルカルチンⓇFF錠の吸収率は11.2-16.3%ですが、食物として摂取すると75%と高いです。ということはエルカルチンⓇ錠の80%以上は腸を通って糞便中に排泄されるか、心血管病変を悪化させる尿毒素のトリメチルアミンN-オキサイドの原料になる可能性がありますので(◆連載◆腸腎連関gut-kidney axis~腎機能を悪化させる尿毒素Ureic toxinの蓄積には腸内細菌が関わっている~ 第11回図12参照)、できれば食物から摂取することが望ましいのですが、十分な摂取ができない場合には「1回300mg錠を1日2回などの低用量から投与を開始する」よりも「エルカルチンⓇFF静注を週3回HD後に1回10~20mg/kgを静脈側透析回路に注入する」方法の方が尿毒素を増やさないためにはよいのではないかと思っています。
Q.今日の講演でCHDF患者さんのCCrは13.9+その患者さん自身のCCr。寝たきりの場合は蓄尿した尿バッグから測れますが、寝たきりでない人も蓄尿して測ったほうがいいですか?
A.CHDFは1日中ベッドで施行されますので、寝たきりになります。寝たきりでないCHDF患者はいません。寝たきりになると個人差があり1日1-4%、筋肉量が減少し1)、平均67歳では10日間で20%減少する2)と報告されていますし、ICU患者では1週間に20%程度の筋肉が減少し、特に人工呼吸器を装着するとさらに呼吸筋が著明に減少します3)。同様にICUに入っているCHDF患者は日に日に筋肉量が減少しますので、腎機能の過大評価が問題となります。
逆に特に若年のICU患者では輸液や血管作動薬の投与などの影響によってARC(過大腎クリアランス)になることもあり4)、本当に腎機能が非常に高いこともありますので、蓄尿して実測CCrを測定することは、腎排泄性ハイリスク薬を投与するときの腎機能評価では非常に重要と思われます。
寝たきりでない人の畜尿は病院のトイレ(畜尿室)で患者名の書かれた畜尿容器に尿を貯めて測ります。入院患者ではよほど認知症の進行した方でない限り、蓄尿忘れはないと思います。
1)Müller EA : Arch Phys Med Rehabil 51 : 449-462, 1970
2)Kortebein P, et al:. JAMA 297 : 1772-1774, 2007
3) Liano-Diez M, et al Crit Care 2012; 16: R209
4) Udy AA, et al: Clin Pharmacokinet 49: 1-16, 2010
また講演依頼に関しましては平田のメールアドレスhirata@kumamoto-u.ac.jpまでお気軽にご連絡ください。

