第17回 基礎から学ぶ薬剤師塾 Q&A
第 17回 基礎から学ぶ薬剤師塾 Q&A
物性から薬物動態を理解してみよう
~「動態=薬の顔・特徴」だと思えば難しくない(2)~
チャットでの質問について
質問を4ついただきましたが、その内容をコピペし忘れておりました。そのため、一部、どの先生からの質問かが不明になってしまいました。申し訳ありません。
①チャットによる質問
高田調剤薬局 永石 潤先生
Q.デエビゴⓇ(レンボレキサント)は半減期が長いのですが、頓服でも有効でしょうか?
A.断っておきますが、私は、向精神薬の薬理についてはあまり詳しくありません。「レンボレキサントは、2種のオレキシン受容体サブタイプ(OX1R及びOX2R)の両者に対し、競合的かつ可逆的拮抗作用 を有するオレキシン受容体拮抗剤である。OX1R及びOX2Rの両者に親和性を示し、結合及び解離を示した(in vitro)。」とインタビューフォームにあり、これだけでは、血中濃度依存的に効果を示すかどうかは分からないのですが、血中濃度依存的と仮定してお答えさせていただきます。
初回投与時から効きますので、頓服でも効くはずです。でないと不眠症治療薬として臨床使用できるはずがないと常識的に考えます(インタビューフォームには「不眠症患者に対するレンボレキサント投与により、客観的評価による夜間後半部分の中途覚醒時間の短縮が認められた」とあります)。レンボレキサント10mg単回投与時の消失半減期は56.15時間と長いのですが、10mg投与後のCmaxが2時間で約36ng/mLですが、投与5時間足らずには約15ng/mL未満に低下しており、半減期は約3時間未満になります(図:インタビューフォームより)。ただしその後、血中濃度は非常に緩やかに消失し、24時間後もゼロにはなっていません。ですからレンボレキサントは1-コンパートメントモデルに適応する薬物ではなく、マルチコンマートメントモデルに適応するのだと思います。消失半減期は長いのですが、分布が終了する前のα相の濃度が高くなるため、催眠作用を示すのではないでしょうか。あくまで私の予想ですが・・・・。
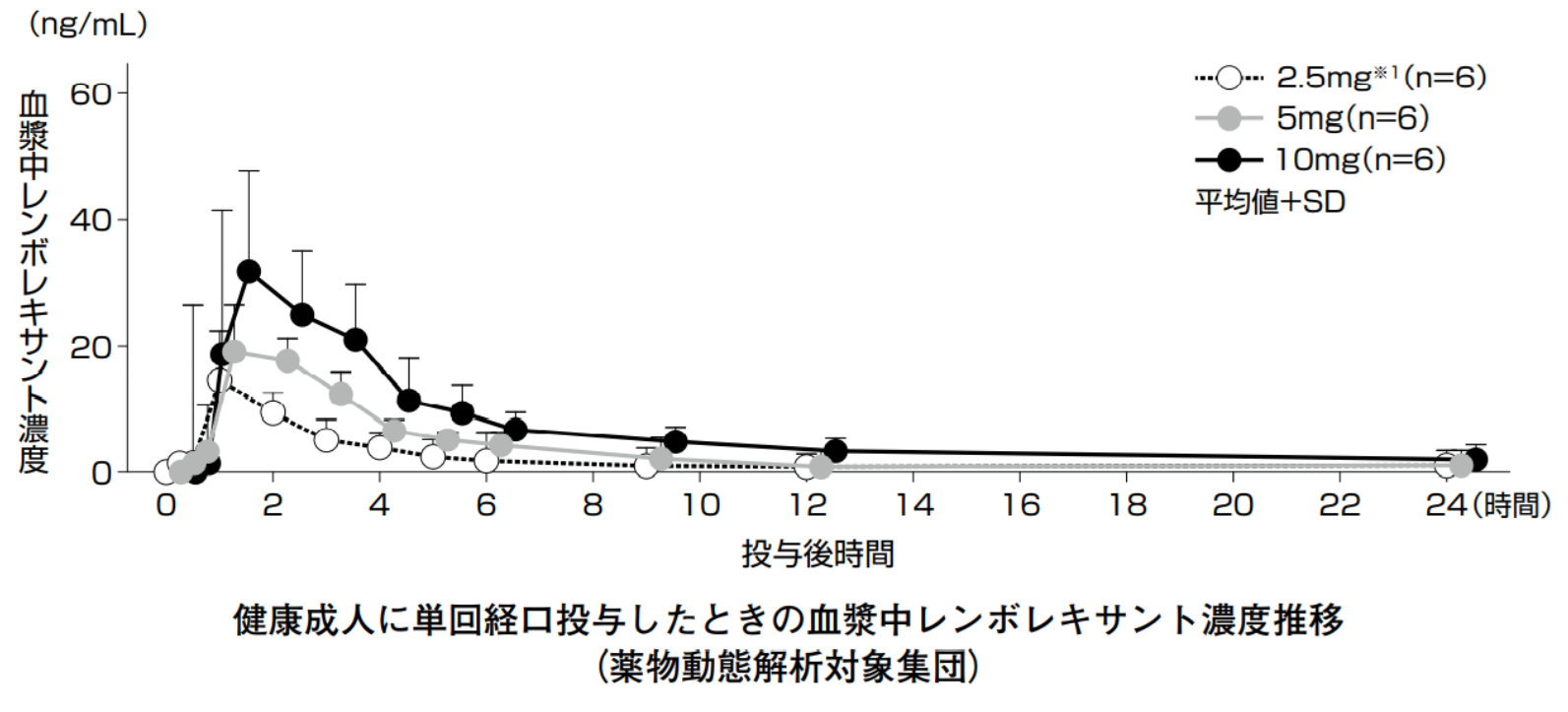
ベンゾジアゼピン系のニトラゼパムやジアゼパムも半減期はそれぞれ、26時間、20~70時間ととても長いですが、早朝覚醒しにくいような薬ではありません。
この図のように採血を何度も行うと、薬物によっては2コンパートメント、3コンパートメント以上の薬物があり、消失相もβ相だけではなく、γ相やδ相が認められることがあります。例えばアミノグリコシド系抗菌薬のゲンタマイシンは、薬物によって抗菌力や抗菌スペクトルは異なるものの、薬物動態は同一のパラメータを使えます。例えば腎機能が正常であれば半減期は1~4時間ですが、採血ポイントを増やすと血液から間質液に移行するα相(半減期は極めて短い)が認められますし、いわゆる臨床での消失相のβ相(1~4時間)が認められ、長期投与すると腎臓の近位尿細管上皮細胞に蓄積して、中止後、しばらくしても、腎臓に蓄積した薬物がじわじわと排泄されるため、半減期100時間のγ相が認められることがあります。この観察だけでもアミノグリコシド系を長期投与することが薬剤性腎障害のリスクであることが理解できますね。
あくまで個人的な予想ですが、分配係数log P=3.7と極めて使用性の高い薬物であるため、中枢か脂肪組織などに蓄積したレンボレキサントが、じわじわと溶出して肝代謝されているのかもしれません。
②アンケートによる質問
高田調剤薬局 永石 潤先生
Q.デエビゴⓇは反復投与でのCmaxが単回投与に比べて高くなりますが、頓用でも有効と考えて良いでしょうか?それとも連用すべきなのでしょうか?
A.私は薬理学の専門家ではないし、向精神薬についてはあまりよく知りませんので推測に過ぎないのですが、頓服で無効、連用しないと効かないような薬物は臨床で睡眠導入薬としては使い物になりませんから、レンボレキサントは頓服でも有効だと思いますし、連用しなくても効く薬だと思っています。でないと不眠治療薬としては使い物にはなりませんから。
確かにインタビューフォームを見ると10mgを14日間反復経口投与後のピーク濃度は70.2ng/mL で初回投与時のピーク濃度46.5ng/mLの2倍足らずになっています。これによってずっと眠ってしまうような薬物であれば、不眠治療薬としては不適格で、鎮静剤としてしか利用できないはずです。だからこの薬の薬理作用は血中濃度と相関しにくいメカニズムがあるのではないかと思っています。
たとえば抗血小板薬のアスピリンは不可逆的にシクロオキシゲナーゼを、PPIも不可逆的にプロトンポンプを阻害するため、血中濃度がゼロになっても薬効が持続するような薬物がありますし、抗うつ薬のように薬物の血中濃度とは無関係に2~3週間経過してから効果を表し始める薬物もあります。このように、薬物によっては必ずしも血中濃度と薬効がパラレルな関係にならないものもあります。
これらの回答はあくまで個人的な意見ですが、インタビューフォームの「治療の関する項目」「薬効薬理に関する項目」を見ると様々な臨床効果について記載されており、Cmaxが高くなることによる不利益はあまりないように思います。
③チャットによる質問
Q.定常状態になるまで薬物の効果が発現しないのでしょうか?
A.血中濃度依存的に薬効を示す薬であれば、半減期ごとの投与間隔で投与するとすれば、1回投与しただけで定常状態の50%になります。TDMの対象薬のように有効治療濃度域が狭い薬物でも、目標濃度の1/2で全く効かない薬は少ないと思いますので、多くの薬が1回目でも効果があると思います。ただし2回目の方が、よりよく効くでしょうし、3回目の方がもっと効くはずですが、定常状態になるとそれ以上投与しても効果は望めません。これは先述のように血中濃度依存的に薬効を示す薬の場合です。
頓服で効果を示す薬が多くあるように、定常状態にならなくても効果が発現するものも多くあります。またフロセミドのように半減期が0.3~1.5時間と短い薬は、初回投与時から定常状態になっていると考えてよいでしょう。
また前問②のようにたとえば抗血小板薬のアスピリンは不可逆的にシクロオキシゲナーゼを、PPIも不可逆的にプロトンポンプを阻害するため、服用後の時間がかなり経過して、血中濃度がゼロになっても薬効が持続するような薬物がありますし、抗うつ薬のように薬物の血中濃度とは無関係に2~3週間経過してから効果を表し始める薬物もあります。また講演でお話ししたようにアミノグリコシド系やキノロン系などでは血中濃度がゼロになっても殺菌効果が持続するpost antibiotic effect(PAE: 抗菌薬残存効果)が認められることがあります。
④チャットによる質問
Q.バンコマイシンの血中濃度が上がらない人がいます。どのような理由が考えられるのでしょうか?
A.ICUに入院している若年男性では、血管作動薬が投与されたり、全身熱傷で大量輸液などをすると、ARC (augmented renal clearance: 過大腎クリアランス)といって腎機能が高くなってバンコマイシンなど腎排泄性抗菌薬の血中濃度が上がらないため、効かないことがあります。これらの患者では実際にGFRが150~200mL/minと高くなるため、1.5~2倍以上投与しないと血中バンコマイシン濃度が十分上がりません(図1)。
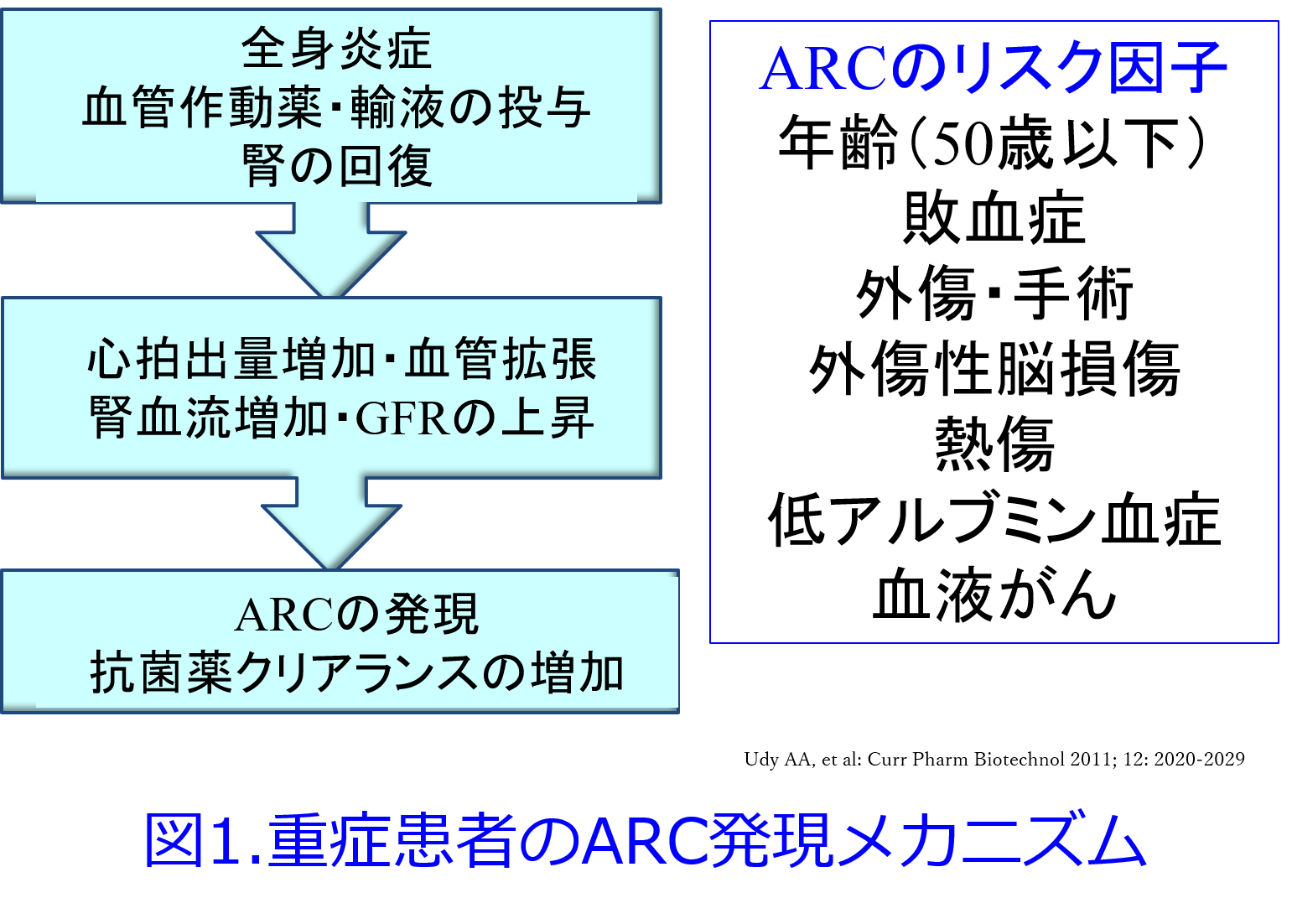
また糖尿病の初期の男性でもGFRが150mL/minになることはふつうに見られます。これは血糖値が非常に高いため、近位尿細管でSGLT2が過剰発現してブドウ糖とNaを一生懸命再吸収するため、尿細管腔中のNa濃度が低下し、それを感知したマクラデンサが輸入細動脈を拡張するという「尿細管糸球体フィードバック異常」になり、糸球体過剰濾過が起こるためです(図2)。そのためこの状態を放置しておくとアルブミンが尿中に漏出し腎機能が悪化するのが典型的な糖尿病性腎症です。それを防ぐためにRAS阻害薬やSGLT2阻害薬の投与が推奨されています。この状態でも腎機能が高いため尿中排泄率90%と総クリアランスの90%が腎クリアランスを占めるバンコマイシンの血中濃度は総クリアランスの増大によって上がりにくくなります。血中濃度=投与量/総CLですからね。
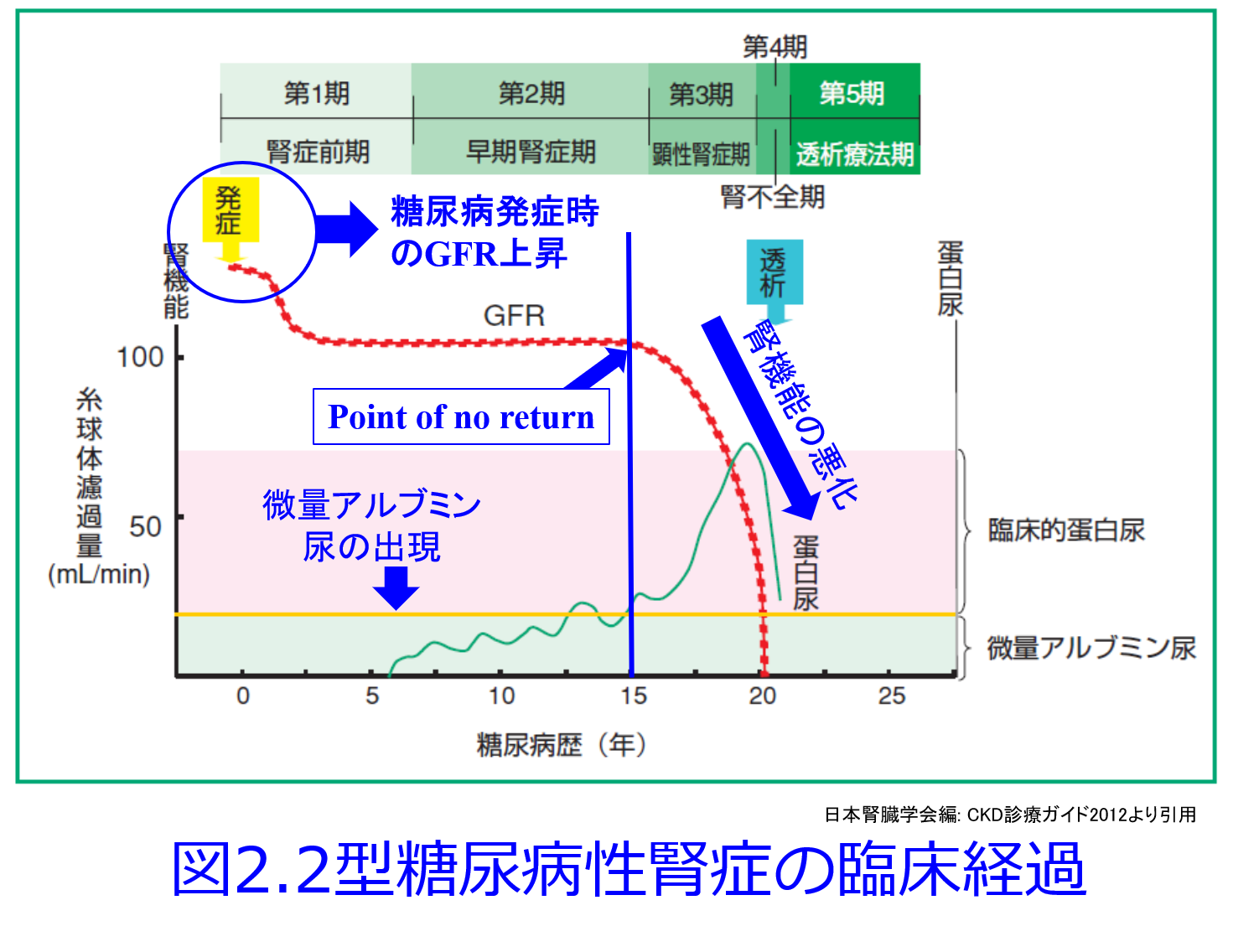
これらの方々は血清Cr値が男性なのに0.5mg/dL程度と低く、eGFRが150~200mL/min/1.73m2になることがありますが、これは痩せた高齢者のように腎機能が過大評価されたのではなく、実際に腎機能が高いのです。
⑤チャットによる質問
Q.妊娠中の体重増加時には推算CCrの式に標準体重を用いてよいのでしょうか?
A.妊娠時には血圧が上がり、腎血流も妊娠前に比し約30%上がり、GFRも妊娠前に比し50~60%程度上昇し、糸球体に負担がかかるため妊娠高血圧腎症になることがあります。そのため、血清Cr値はほぼ半減しますが、これは腎機能が過大評価されているためではなく、実際に腎機能が高くなっているためです。しかも妊娠第1期、2期、3期と腎機能が変化する可能性があります。ただし妊娠時に腎排泄性の薬物を投与することはまれでしょうが、感染症か何かでしょうか?「何のために腎機能を知る必要があるのか?」について、もう少し情報が欲しいところです。妊娠時の腎機能の推算について聞かれたのは私にとって初めての経験ですが、妊娠時の腎機能把握するための標準は24時間畜尿の実測CCrになります。
でもそれは簡易に測定できるものではありませんので、「pregnancy × estimation of renal function × body weight」でPubMed検索したところ、85論文がヒットしましたが、「CG式の計算式には妊娠前の体重を使用した。(140 – 年齢 × 体重 [kg] × 0.85)/72 x 血清Cr (mg/dL). CCrについては第1期26例、第2期33例、第3期21例、産後15例を比較し、蛋白排泄については第1期16例、第2期29例、第3期15例、産後15例を比較検討した。3つの期間を合わせたCCrの実測値(105±40mL/分[平均±SD])は、CGクリアランス(113±52mL/分;r = 0.87)と有意な相関があった。」1)と記載されていますので、妊娠前の体重を用いるのがよいかもしれません。r=0.87ということは臨床で確実性は必ずしも高くはないけれども参考にできると思います。
その他の論文2)では妊娠時の腎機能をCG式、MDRD式、CKD-EPI式を用いた腎機能と胎児の大きさを調べた報告では、おそらく何も特別な記載がないので、実測体重が使われていると思います。
また妊婦の血清シスタチンC値は、妊娠第1期には0.89±0.12mg/lと高値を示し、第2期には0.651±0.14mg/lと有意に減少し(第1期と比較してp = 0.0000)、第3期には0.82±0.191mg/lに再び上昇した。出産後は0.94 +/- 0.12 mg/lに上昇した。血清シスタチンCと血清Crの間に強い相関が認められた。女性ではGFRとシスタチンC値との間に強い負の相関が認められた(r = -0.546, p = 0.000)。GFRとシスタチンC値の間には直線的な関係が認められたという興味深い報告もありましたが、どの体重を用いたかは不明です3)。
妊婦の実測CCrと各予測法で算出された推算CCrの間には計的に有意な強い相関が認められ、徐脂肪体重を用いると有意に低くなるが、実測値により近いクリアランス推定値が得られたという報告もありました4)。
ただし、正確な腎機能を知りたい場合には、実測CCrを測定することをお勧めします。
引用文献
1)Quadi KH, et al: Assessment of renal function during pregnancy using a random urine protein to creatinine ratio and Cockcroft-Gault formula. Am J Kidney Dis 1994; 24: 416-420
2)Morken NH, et al: Maternal glomerular filtration rate in pregnancy and fetal size. PLoS One. 2014 Jul 8;9(7):e101897. doi: 10.1371/journal.pone.0101897. eCollection 2014.
3)Babay Z, et al: Serum cystatin C in pregnant women: reference values, reliable and superior diagnostic accuracy. Clin Exp Obstet Gynecol. 2005; 32: 175-179.
4)Sawyer WT, et al: A multicenter evaluation of variables affecting the predictability of creatinine clearance. Am J Clin Pathol. 1982; 78: 832-838.
⑥アンケートによる質問
手束病院 楠本倫子先生
Q.以前バンコマイシンの血中濃度について質問させて頂きました。今日も説明して頂いたのでとてもよく理解できました。臨床の現場では、日本化学療法学会のPATと言うソフトを使っています。ピーク値は点滴終了後2時間の値だとすれば、このソフトに入力する時もピーク値として入力した方が良いでしょうか?点滴終了後2時間後と言う選択肢もあるので、迷いますが。
A.ごめんなさい。PATというソフトを使ったことがありませんので、よくわかりません。僕は透析患者のバンコマイシンのTDMをやっていましたので、ソフトは使えなかったので、使った経験がありません。
透析患者では非透析時半減期200時間と非常に消失が遅いため、点滴終了後2時間の採血をピーク値としても大過ありませんが、腎機能がよければトラフ値と消失相に入った点滴終了2時間以降の2点の延長線と点滴終了時の交点をピーク値とすべきでしょう。
⑦アンケートによる質問
森之宮病院 力石慶子先生
Q.低alb血症ではバルプロ酸の血中濃度が上がりにくいと思いますが、増量を続けていくうちに血中濃度が有効血中濃度まで上がってきました。この場合、血中濃度と効果をどう評価すべきでしょうか。組織へはかなり分布してしまうのでしょうか。血中濃度の割に傾眠はでやすいでしょうか。
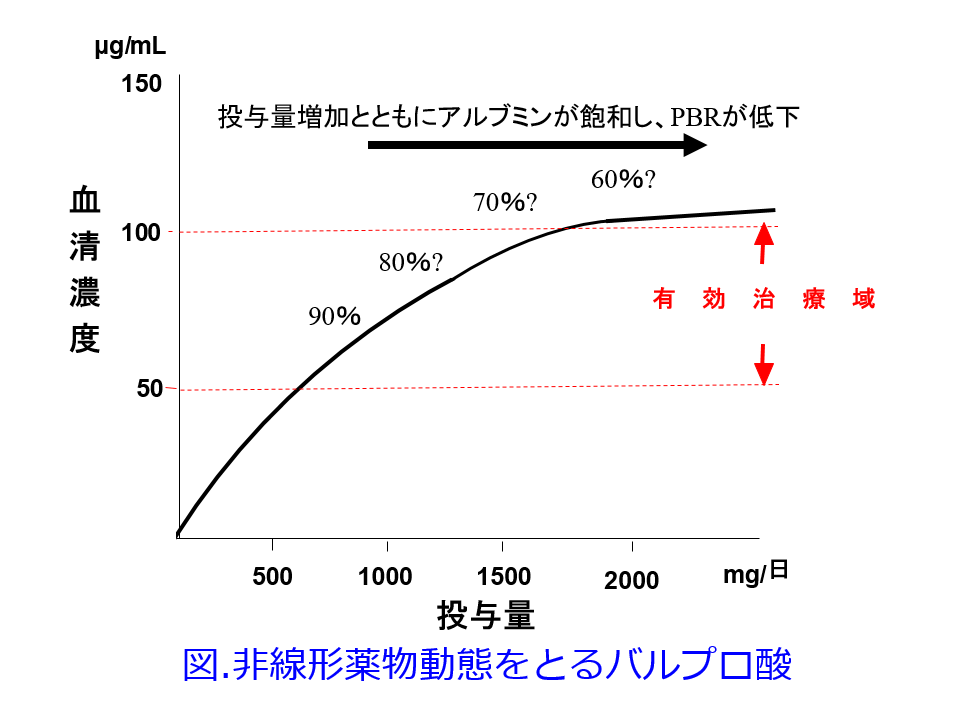
A.バルプロ酸はフェニトインと逆の非線形薬物動態を示し、投与量が増えるほど、低アルブミン血症や尿毒症でも総血中濃度が上がりにくくなります。それで副作用がなく、てんかん発作が抑えられていればよいのですが、血中総濃度が低いからといって、増量すると遊離型濃度のみ上昇しますので、危険です(図)。総濃度のみを測定するTDMを実施することによって薬剤師が増量を提言して、副作用が起こってしまう最悪のパターンが想定されます。理想的にはアミコンフィルターを使ってフリー濃度を測定することをお勧めします。総濃度の有効治療域は50~100µg/mLで、腎機能正常者であれば蛋白結合率は90%と考えて、有効治療濃度が5~10µg/mLに入れるのが基本です。ただし抗てんかん薬は有効治療域以下でもコントロールできている人もあれば、有効治療域以上でも副作用を起こさずてんかん発作をコントロールできている人もいます。ですから、有効治療域にこだわるよりも発作が抑えられていて副作用が起こっていなければ、通常は投与量を変更しない方がよろしいかと思います。てんかんの専門医はそのようにしているはずです。
⑧アンケートによる質問
北見赤十字病院 加藤理愛先生
Q.知識不足でお恥ずかしいのですが、非腎クリアランスが上昇することでどんな問題が生じるのでしょうか?
A.ごめんなさい。お恥ずかしいのは私の方でした。最後のスライド「今回の研究のヒント」で、「末期腎不全患者では非腎クリアランスが上昇する」と書いており、言い間違いを連発していました。非腎クリアランスの「上昇」ではなく、「低下」です。訂正させていただきます(訂正版の図)。

2000年より以前では腎排泄性薬物では腎機能に応じて薬物投与量の減量をすればそれでよかったのです。そして、もちろん肝代謝型薬物は腎不全患者では減量をする必要はありませんでした。しかしFDAも日本の厚労省もメーカーに腎不全患者に投与したときの薬物動態を提示するよう求めたことから、様々な肝代謝薬物の血中濃度が末期腎不全患者で上昇することや腎排泄性薬物であってもGiusti-Hayton法で推測された腎機能別用量では血中濃度が上がってしまう薬物があることが明らかになってきました。
例えばサインバルタⓇのように尿中排泄率がゼロであっても高度腎障害患者に投与すると血中濃度が2倍になるため投与禁忌になっているような薬物が少なからずあります。この理由はおそらく尿毒素が蓄積したため、代謝酵素のCYP2C9や排泄トランスポータのP-糖タンパク質などの発現量やmRNAの発現量が低下して、薬物の代謝・排泄が低下するためと考えられています。ですから、高度腎障害、末期腎不全など、腎機能がかなり低下してから尿毒素が蓄積して血中濃度が上昇することが多いと思います。これらは非腎クリアランスの低下によって末期腎不全患者では血中濃度が上昇します。
平田への講演依頼に関しましては平田のメールアドレス hirata@kumamoto-u.ac.jp までお気軽にご連絡ください。

